Menu principal
- Accueil
- Le chirurgien
- Consultation
- Pathologies
- Vidéos
- Album photos
- FMC
- Questions internat
- Questions Résidanat
- Quoi de neuf ?
- Livres
- -- En cours de construction --
l’hépatectomie consiste à en enlever une partie plus ou moins importante du foie. Le foie est capable de régénérer après hépatectomie et Il est possible de réséquer jusqu’à 80% du volume total du foie.
Le foie assure plusieurs fonctions métaboliques indispensables à la vie. Une ablation totale du foie est possible à condition qu’elle soit associée à une greffe hépatique.
La chirurgie hépatique est actuellement une spécialité à part entière et doit être faite par des chirurgiens spécialisés en chirurgie du foie.
Anatomie du foie
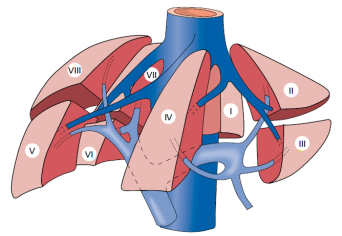
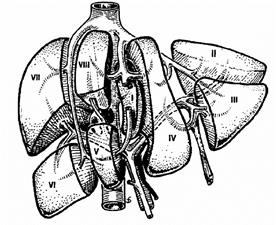
Le foie comporte 8 segments numérotés de I à VIII.
Schématiquement le foie gauche comporte les segments I, II, III et IV et il est vascularisé par le pédicule hépatique gauche (artère et veine porte).
Le foie droit comporte les segments V, VI, VII et VIII. Il est vascularisé par le pédicule hépatique droit.
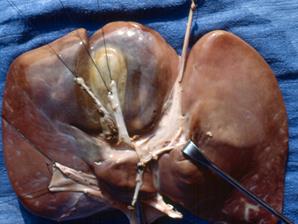
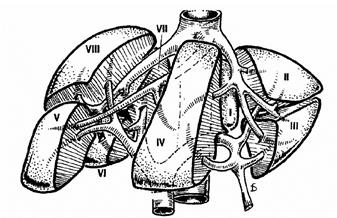
Foie éclaté ex vivo (étalé) Foie éclaté in vivo
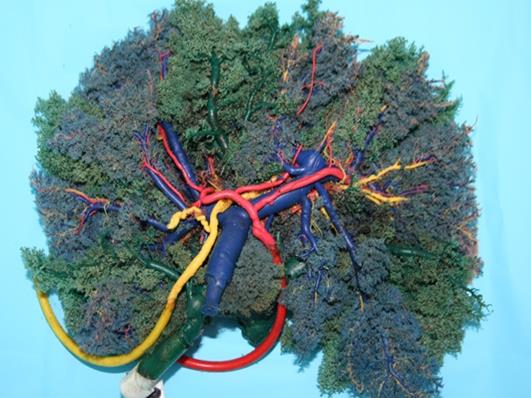
Moule hépatique souple en silicone colorée.
Bilan avant chirurgie du foie
Avant toute chirurgie hépatique majeure un bilan biologique et morphologique doit être fait :
- Biologique :
Une numération formule sanguine, un dosage des enzymes hépatiques (Transaminases, phosphatases alcalines, γ GT), de la bilirubine, de la créatinine et un bilan de la coagulation (taux de prothrombine, temps céphaline activé et facteur V).
Le dosage des marqueurs tumoraux est fait en cas de suspicion de tumeur maligne : α-fœto protéine, ACE et CA 19-9.
- Morphologiques : Scanner thoracoabdominal et IRM abdominale.
- La consultation pré-anesthésique complète le bilan (avec un bilan d’opérabilité, ECG, radiographie pulmonaire, EFR).
Principes d’une hépatectomie
Conduite générale des hépatectomies
L’intervention est faite sous anesthésie générale.
Prise d’une voie veineuse centrale,
Une sonde urinaire est mise en place pour surveiller la diurèse,
Un scope pour le monitoring cardiaque et un oxymètre pour la surveillance de l’oxygénation tissulaire.
L’intervention peut être faite par laparotomie ou par cœlioscopie.
- Par laparotomie, l’incision est une sous costale droite élargie au besoin à gauche. Le tracé
de l’incision suit le rebord des côtes. Après ouverture de la cavité abdominale et exploration soigneuse de l’abdomen, une échographie peropératoire est faite pour préciser le siège de la lésion et surtout les rapports avec les pédicules vasculaires et également pour rechercher des lésions méconnues par les examens préopératoires.
Le foie est mobilisé par section de toutes ses attaches ligamentaires.
Le pédicule hépatique est ensuite préparé pour un éventuel clampage pédiculaire,
En effet l’hémorragie reste la complication la plus fréquente et la plus grave des hépatectomies. Pour réduire le saignement il faut arrêter momentanément le flux sanguin artériel hépatique et portal en mettant un clamp sur le pédicule hépatique. Le pédicule hépatique peut être clampé pendant 45 à 60 mn sans dommage notable pour le foie.
L’intervention proprement dite commence par la section de la capsule de Glisson. Le tracé de section dépend du type de lésion :
- Le kyste hydatique compliqué du foie (Kystes hydatiques types III et IV) relève du traitement chirurgical : le tracé de section suit les limites du périkyste et l’intervention consiste en une périkystectomie à kyste ouvert ou mieux kyste fermé pour réduire au maximum le risque de dissémination parasitaire.
- Dans le cancer primitif du foie généralement un carcinome hépatocellulaire sur cirrhose, la résection doit être anatomique emportant un ou 2 segments en fonction des lésions.
- Dans les métastases hépatiques des cancers colorectaux, l’intervention est généralement une métastasectomie avec une marge de sécurité de 10 à 20 mm.
Après déclampage du pédicule hépatique un complément d’hémostase de la tranche de section est nécessaire. La biliostase doit être également contrôlée pour s’assurer de l’absence de fistule biliaire. Un drain est mis en place contre la tranche de section.
Suites opératoires
Le patient est pris en charge dans l’unité de soins intensifs pendant 24 à 48 h. Ses paramètres hémodynamiques (Tension artérielle, fréquence cardiaque, activité cardiaque, oxymétrie) sont monitorés et surveillés en permanence par des appareils électroniques qui retransmettent les résultats sur un écran.
La perfusion est maintenue pendant 3 à 4 jours, par contre la sonde vésicale et la sonde gastrique peuvent être enlevées au réveil du malade.
Les complications sont rares et surviennent généralement durant les 48 heures post-opératoires. Il s’agit essentiellement : de l’hémorragie qui peut imposer des transfusions et/ou une ré-intervention, et de l’insuffisance hépatique (foie cirrhotique) généralement transitoire.
Le patient est ensuite transféré dans le service hospitalier pour 6 à 8 jours. L’alimentera est autorisé dès le 2ème jour. Le drain abdominal est généralement retiré au 3ème jour post-opératoire.
La surveillance du patient est clinique (température, tension artérielle, examen de la plaie opératoire) et biologique (Numération et formule sanguine, transaminases et phosphatases alcalines ainsi que les facteurs de la coagulation).
2 autres complications spécifiques peuvent être observées :
-La fistule biliaire : écoulement de bile par le drain abdominal.
-la collection sous hépatique (hématome, collection de bile ou abcès). Le scanner abdominal permet de faire le diagnostic et le traitement peut être fait par voie percutanée (drainage percutanée sous anesthésie locale).
Résultats des hépatectomies:
Actuellement la mortalité postopératoire est inférieure à 2 %.
La morbidité est inférieure à 10%.