Menu principal
- Accueil
- Le chirurgien
- Consultation
- Pathologies
- Vidéos
- Album photos
- FMC
- Questions internat
- Questions Résidanat
- Quoi de neuf ?
- Livres
- -- En cours de construction --
Sous onglet 1 : Fistule anale
Sur le plan clinique la fistule anale se manifeste par une suppuration de la région périnéale,

Le point de départ est l’infection d’une glande anale (orifice primaire: 1) qui diffuse ensuite dans la paroi du canal anal à travers l’appareil sphinctérien, puis aboutit à la peau du périnée, où elle est responsable d’un écoulement purulent (orifice secondaire), voire d’un abcès (3).
On distingue plusieurs types de fistules selon leur rapport avec l’appareil sphinctérien.
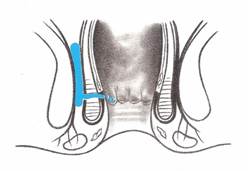
La fistule trans-sphinctérienne : La fistule passe au travers du sphincter externe.
Généralement, aucun examen d’imagerie (scanner, IRM) n’est nécessaire pour mettre en évidence cette fistule.
Traitement :
Le traitement est chirurgical.
Le patient est hospitalisé la veille ou le matin de l’intervention.
L’intervention est réalisée sous anesthésie générale au bloc opératoire.
Le premier temps consiste à repérer la fistule et évaluer ses rapports avec le sphincter externe.
La technique dépend du type de fistule :
- Lorsque la fistule est inter-sphinctérienne (sous le sphincter externe), on réalise une fistulotomie, c’est à dire une section de la peau, de la muqueuse du canal anal et des tissus graisseux sous-cutanés jusqu’à la fistule, sans risque sur la continence anale. La plaie est ensuite laissée ouverte. Des méchages quotidiens favoriseront par la suite sa cicatrisation.
- Lorsque la fistule est trans-sphinctérienne, la section d’emblée du sphincter externe peut entraîner une incontinence. On réalise une résection du trajet fistuleux et la mise en place d’un élastique souple sur le sphincter externe. Cet élastique va être serré progressivement entrainant la section progressive du sphincter et évitant le risque d’incontinence.
Les soins locaux doivent être quotidiens, L’élastique est serré 1 à 2 fois par semaine sectionnant progressivement les fibres musculaires du sphincter anal, la cicatrisation se faisant au fur et à mesure au-dessus de l’élastique.
ABCES ET FISTULES INTER-SPHINCTERIENS
Les abcès et les fistules inter-sphinctériens du rectum sont situés dans l'espace compris entre le sphincter interne et le sphincter externe. L’orifice primaire est toujours glandulo-cryptique, situé sur la ligne pectinée et la diffusion se fait vers le haut dans la couche longitudinale du rectum.
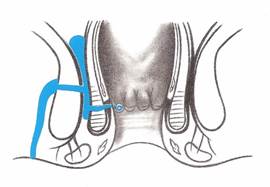
Traitement de l'abcès inter-sphinctérien isolé
Le cas le plus habituel est un abcès ou une fistule à trajet rectiligne
1er temps: Repérage du trajet et de l'orifice primaire: la palpation du haut vers le bas du bombement intra-rectal de l'abcès conduit assez facilement à l'orifice primaire d'où peut sourdre du pus.
2éme temps: Cathétérisme du trajet à l'aide d'un stylet jusqu'au sommet de l'extension inter-sphinctérienne.
3ème temps: mise à plat vers l'intérieur de l'ampoule rectale les plans de couverture sont sectionnés au bistouri électrique en coagulation forte en partant du sommet de l'abcès et en allant vers l'orifice primaire, plan par plan: muqueuse, sous-muqueuse, couche circulaire et couche longitudinale; Il faut aller jusqu'au sommet de l'abcès pour éviter un récessus. Il est souvent utile de reséquer les bords de l'abcès pour en faciliter le drainage. Une mèche est placée dans la plaie.
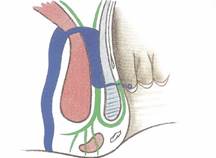
Traitement de l’abcès inter-sphinctérien associé à un trajet trans-sphinctérien :
L’essentiel est de ne pas méconnaître cette association qui doit être reconnue cliniquement par le toucher rectal et qui est d'autant plus fréquente que le trajet principal est haut situé.
1er temps: repérage du trajet principal et de l'orifice primaire se fait de façon habituelle par injection d'air et de bleu de méthylène par l'orifice externe. Le trajet est disséqué à partir de l'orifice externe jusqu'à l'appareil musculaire. Il est mis à plat s'il est
trans-sphinctérien inférieur. Il est drainé par un fil en seton sans traction s'il est trans-sphinctérien supérieur.
2éme temps: le cathétérisme de l'expansion dans l'espace inter-sphinctérien se fait comme précédemment.
3éme temps: la mise à plat du couvercle de l'abcès se fait vers l'intérieur de l'ampoule rectale, du haut vers le bas au bistouri électrique en incisant les plans les uns après les autres;
Après une cicatrisation qui va prendre de deux à trois mois, le trajet principal de la fistule pourra être mis à plat comme pour une fistule ordinaire.
Traitement de l’abcès inter-sphinctérien associé à un trajet suprashinctérien
Il est habituellement situé dans la partie la plus externe de la couche longitudinale et doit être mis à plat vers la fosse ischio-rectale et non vers l'ampoule rectale.
1er temps : le repérage de l'orifice primaire et du trajet se fait par injection d'air et de bleu de méthylène. Ce trajet est disséqué à partir de l'orifice externe jusqu'à l'appareil musculaire externe puis sectionné.
2éme temps: La section vers l'extérieur de la partie haute de la masse musculaire amène une ouverture de l'espace inter-sphinctérien et permet le drainage de l'expansion vers la fosse ischio-rectale.
3éme temps: Le reste du trajet est drainé par un séton puis mis à plat dans un deuxième temps.
SOINS POST-OPERATOIRES
Généraux:
- Antibioprophylaxie contre les germes aérobies et anaérobies.
- Prévention de la constipation par l'administration de laxatifs (lubrifiants mucilagineux, ou osmotique).
- Antalgiques.
Locaux:
- Ablation de la mèche au 5ème jour.
- Nettoyage soigneux de la plaie deux fois par jour avec un antiseptique (irrigation si possible).
- Compresses antiseptiques dans la plaie.
Le malade est revu régulièrement pour contrôler la cicatrisation et éviter les accolements de la
plaie. Les bourgeons exubérants doivent être curetés et nitratés.
COMPLICATIONS POST-OPERATOIRES
Précoces :
- dysurie,
- hémorragie de la plaie rare.
Tardives :
- Récidive,
- Prolapsus muqueux dans la cicatrice,
- Hypocontinence aux gaz.
Fistule anale supra-sphinctérienne
La fistule anale supra-sphinctérienne intéresse tout l’appareil musculaire. Elle est peu fréquente. Le traitement obéit à deux règles fondamentales : Eviter la récidive par le traitement de l'orifice primaire et respecter la fonction sphinctérienne. Cela nécessite deux temps opératoires séparés d'environ deux à trois mois.
PREMIER TEMPS OPERATOIRE
- Le repérage de l'orifice primaire, du trajet et des expansions éventuelles se fait par l'injection de bleu de méthylène par l'orifice externe ; l'air vient buter en fines bulles sur la pulpe de l'index intra-anal et le bleu colore le trajet principal et les diverticules.
- La dissection part de l'orifice externe et se poursuit verticalement dans la fosse ischio-rectale en dehors de l'appareil sphinctérien.
- On sectionne le trajet au ras de sa traversée musculaire.
- Section de la partie haute du muscle : une pince courbe est introduite dans l'espace inter-sphinctérien ; on sectionne le muscle au bistouri électrique sur environ la moitié de sa hauteur dans le plan frontal.
- La section du muscle doit également se faire vers l'arrière dans le plan sagittal ne laissant persister que la partie postérieure médiane du trajet.
- Le cathétérisme du trajet se fait habituellement à partir de l'orifice primaire et on met en place une anse de drainage souple sans traction.
- Les éventuelles expansions à partir du trajet principal sont mises à plat.
- Une mèche est mise dans la plaie.
DEUXIEME TEMPS OPERATOIRE
Trois mois après le premier temps ; Deux attitudes sont possibles
-Classique : c'est la traction élastique progressive : la zone cutanéo-muqueuse sensible est
réséquée et le fil élastique est serré modérément. Cette traction est augmentée chaque semaine ce qui sectionne progressivement le muscle (4 à 6 serrages).
-Section directe : au bistouri électrique on sectionne l'appareil musculaire restant intéressé par le trajet fistuleux. La cicatrisation survient dans un délai de deux mois.
SOINS POST-OPERATOIRES
Généraux:
- Antibioprophylaxie des germes aérobies et anaréobies.
- Prévention de la constipation par administration de laxatifs.
- Traitement antalgique.
Locaux:
- ablation de la mèche vers le 3ème jour (elle tombe assez souvent spontanément).
- En cas d'association à une fistule trans-sphinctérienne ou supra-sphinctérienne nettoyage de
La plaie par une solution antiseptique.
Le malade nécessite un suivi tous les dix jours jusqu'à cicatrisation de la plaie avec pratique de toucher rectal pour éviter l'accolement des berges de la plaie rectale, éventuellement une anuscopie pour nitrater la plaie.
COMPLICATIONS POST-OPERATOIRES
Immédiates:
- Dysurie, avec risque de rétention aigue.
- Hémorragie par chute d'escarre.
Tardives:
- Récidive.
Sous onglet 2 : Maladie hémorroïdaire :
Les hémorroïdes sont des structures anatomiques normalement présentes chez l’individu sain. Elles sont constituées de dilatations veineuses, sous muqueuses anastomosées entre elles.
On distingue le plexus hémorroïdaire interne (au-dessus de la ligne pectinée) et le plexus hémorroïdaire externe (immédiatement sous-cutané dans les plis radiés de l’anus). Les plexus participent en partie à la continence anale de base.
La maladie hémorroïdaire est l’affection la plus fréquemment rencontrée en proctologie : elle se définit par des symptômes attribués aux hémorroïdes.
Il n’existe aucun parallélisme entre l’importance de la maladie anatomique hémorroïdaire et les symptômes décrits par les patients.
Les hémorroïdes se manifestent par
La douleur
Le saignement,
Ou par une complication : Une procidence ou un prolapsus hémorroïdaire lors de la défécation.
La crise hémorroïdaire
La crise hémorroïdaire se traduit par une sensation de chaleur ou de pesanteur périnéale aggravée par la défécation et l’exercice physique. La crise peut être déclenchée par un épisode diarrhéique ou de constipation, ou encore la consommation de plats épicés.
La thrombose
Se traduit par des douleurs intenses, d’installation brutale, parfois déclenchées par un exercice physique, un accouchement ou un traumatisme. A l’examen, la thrombose se présente sous forme d’une tuméfaction bleutée, douloureuse, siégeant dans les plis radiés de l’anus, avec œdème et inflammation de la région anale. Les hémorroïdes externes sont plus fréquemment le siège de thrombose que les hémorroïdes internes.
Le traitement consiste en une incision de la zone thrombosées qui soulage immédiatement le patient.
L’hémorragie hémorroïdaire
Elle se traduit par l’émission de sang rouge rutilant au décours immédiat d’un épisode de défécation.
Le prolapsus hémorroïdaire
Il peut s’agir d’une procidence des hémorroïdes internes lors de la défécation ou de facon permanente responsable d’une gêne mécanique, de suintements et de brûlures anales.
TRAITEMENT MÉDICAL
Le traitement repose sur les règles hygiéno-diététiques, le régularisation du transit intestinal, les veinotoniques et les topiques locaux.
-Règles hygiéno-diététiques
Le traitement des troubles du transit par la prise régulière de fibres alimentaires et de laxatifs permet de diminuer la fréquence des crises hémorroïdaires (Douleurs et saignement).
-Médicaments anti-hémorroïdaires
Ils ont pour but de diminuer la composante inflammatoire de la crise hémorroïdaire
(topiques locaux à base d’héparine et/ou d’hydrocortisone), de jouer sur la composante
oedémateuse de la crise (veinotoniques) et de favoriser la cicatrisation (oxyde de zinc,
oxyde de titane). Certains topiques ont également des propriétés antalgiques par le biais
d’anesthésiques locaux.
-Médicaments dits veinotoniques
Ils permettent une amélioration du tonus pariétal veineux, une diminution de la perméabilité capillaire associées à des propriétés anti-oedémateuses et anti-inflammatoires.
La diosmine micronisée à forte dose (2 à 3 g) peut être utilisée en cure courte dans le
traitement des manifestations de la maladie hémorroïdaire interne (douleurs, prolapsus, saignement).
-Topiques locaux
Il peut s’agir de crèmes et pommades et/ou de suppositoires. Les topiques locaux sont prescrits en association avec des veinotoniques.
TRAITEMENT ENDOSCOPIQUE
Plusieurs techniques ont été proposées et ont pour but est d’obtenir une fibrose cicatricielle : injections sclérosantes, ligature élastique, photo-coagulation infrarouge, cryothérapie, électrocoagulation bipolaire.
Ces techniques se font en ambulatoire, sans anesthésie (la muqueuse du bas rectum n’est pas sensible à la douleur) et elles sont bien tolérées.
Les résultats sont bons à court terme dans 75 % des cas mais se dégradent avec le temps. La méthode instrumentale qui semble offrir aujourd’hui le meilleur rapport bénéfice/risque est la ligature élastique.
LE TRAITEMENT CHIRURGICAL
Le traitement chirurgical classique comporte l’excision en monobloc du paquet hémorroïdaire et du tissu de soutien des plexus vasculaire.
L’hémorroïdectomie pédiculaire constitue le traitement de référence de la maladie
Hémorroïdaire.
Le traitement chirurgical est proposé après échec des traitements endoscopiques ou pour des hémorroïdes prolabées en permanence.
Hémorroïdectomie pédiculaire, hémorroïdectomie de type Milligan Morgan
C’est l’intervention la plus fréquemment utilisée et consiste en l’ablation des plexus hémorroïdaires externes et internes en trois paquets séparés sous anesthésie générale.
Cette intervention comporte plusieurs inconvénients :
délai de cicatrisation long : 1 à 3 mois,
suites post-opératoires douloureuses (obligeant le recours aux dérivés morphiniques et aux anti-inflammatoires non stéroïdiens dans la plupart des cas).
Autres techniques
Anopexie
Il s’agit d’une résection de la muqueuse rectale à la partie haute des hémorroïdes internes, de leur tissu de soutien et une suture muco-muqueuse circulaire en un temps par pince automatique. Cette technique est mieux tolérée que l’hémorroïdectomie pédiculaire et ses suites sont plus courtes.
Ligatures sous contrôle doppler
Plusieurs ligatures artérielles par des points de sutures en « X » des pédicules hémorroïdaires sont faites sous guidage doppler : 5 à 8 ligatures sont réalisées sous sédation.
Indications opératoires
-Echecs du traitement médical ou instrumental quel que soit le grade
-Grade3 circulaire, grade 4 et cas d’urgence
Traitement chirurgical : L’hémorroïdectomie pédiculaire peut être proposée quel que soit le grade de la maladie hémorroïdaire. Efficace pour tous types de manifestations liés à la maladie hémorroïdaire
L’anopexie circulaire est recommandée en cas de maladie hémorroïdaire de grade 2 et 3.
Non recommandée en cas de prolapsus de grade 4.
Traitement chirurgical: DGHAL +/- mucopexie (Ligature doppler des artères hémorroïdaires)
Efficacité chez près de 9 personnes sur 10 à un an
Efficacité chez près de 3 personnes sur 4 à cinq ans La récidive est plus faible en cas de mucopexie associée.
En outre la régulation du transit apporte un bénéfice sur les saignements et sur la récidive des symptômes. Les topiques et les phlébotropes peuvent être utilisés en cure courte en cas de manifestation aigue de la maladie hémorroïdaire
La photocoagulation infrarouge, en raison de sa relative innocuité, pourrait être la technique de première intention sur les hémorroïdes hémorragiques non prolabées. La ligature peut être recommandée devant une procidence hémorroïdaire modérée ou localisée avant de proposer une chirurgie
L’hémorroïdectomie pédiculaire est recommandée quelque soit le grade de la maladie hémorroïdaire. Elle peut être indiquée d’emblée en cas de complication aiguë, d’une anémie sévère, et de maladie hémorroïdaire grade 4
La DGHAL et l’hémorroïdopexie agrafée circulaire sont recommandées en cas de maladie hémorroïdaire de grade 2 et 3